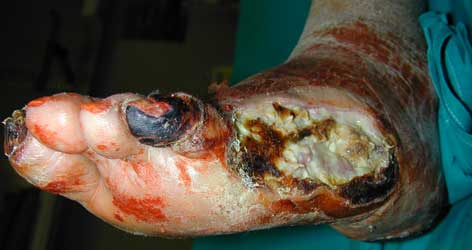
E’ importante operare attraverso un approccio multidisciplinare che preveda la cura della lesione, un adeguato apporto vascolare, il controllo metabolico e la riduzione della pressione plantare. L’infezione del piede diabetico è una condizione che minaccia l’arto inferiore e che si ritiene sia la causa immediata di amputazione del 25-50% dei pazienti diabetici. Questa situazione clinica chiede, pertanto, di essere trattata con una terapia antibiotica empirica ed in maniera aggressiva, anche perché, spesso, i segni ed i sintomi d’infezione nei pazienti diabetici con ulcere del piede possono essere scarsi.
Un’infezione superficiale è, abitualmente, causata da batteri gram-positivi, mentre le infezioni profonde sono spesso polimicrobiche e possono coinvolgere batteri gram-negativi e anaerobi.
Nell’infezione acuta profonda del piede è spesso fondamentale attuare uno sbrigliamento chirurgico del tessuto infetto.
Un approccio multidisciplinare che contempli gli aspetti sovra citati, una cura meticolosa della lesione, un adeguato apporto vascolare, il controllo metabolico e la riduzione del carico della pressione plantare sono essenziali nel trattamento dell’infezione del piede diabetico.
Il piede diabetico è una “condizione d’infezione”, ulcerazione e/o distruzione di tessuti profondi. Distinguiamo forme neuropatiche, ischemiche o infette, con quadri caratterizzati da ampia sovrapposizione delle singole componenti. Per il suo trattamento è necessario un approccio multidisciplinare, possibilmente con competenze specifiche.
La complicanza di maggiore rilevanza nel piede diabetico è l’amputazione maggiore; lo scopo principale del trattamento è di ridurre il rischio di amputazioni. Circa l’85% delle amputazioni nel piede diabetico è preceduto da ulcerazione. L’unica condizione che, da sola, possa condurre ad amputazione è l’ischemia ma la principale causa di amputazione è l’infezione che può presentarsi con quadri diversi in funzione della neuropatia e della vascolopatia sottostanti.
L’anatomia del piede rende ragione della tendenza delle infezioni profonde ad avere una scarsa diffusione trasversale e favorisce, invece, la propagazione verso i distretti prossimali. La comorbilità nei pazienti con piede comporta un aumento del rischio chirurgico e anestesiologico e, ad esclusione delle condizioni d’urgenza, impone prima dell’intervento l’accertamento e la correzione dell’ischemia dell’arto, il trattamento degli associati fattori di rischio (ad esempio, quelli cardiologici) e il compenso metabolico.
Il piede diabetico comporta modificazioni anatomiche e funzionali anche in presenza d’integrità anatomica, per cui la finalità della chirurgia è di mantenere e restituire una buona funzione: piede plantigrado con superficie plantare di buona qualità e, quando necessario, correzione delle deformità a rischio che sono causa di conflitti e sovraccarichi.
Possiamo distinguere le infezioni del piede diabetico in: a rischio di exitus, a rischio di perdita dell’arto e non a rischio di perdita dell’arto. Le procedure chirurgiche possono essere distinte in urgenti, demolitive e conservative, queste ultime correttive o ricostruttive.
La neuropatia di Charcot colpisce gli individui di tutte le età dopo 12 anni di malattia diabetica (Fryberg, 1987). Le articolazioni più colpite sono le tarso-metatarsiche (60%), le metatarso-falangee (31%) e il collo del piede (9%). Il trauma determina una distorsione articolare che il paziente non avverte; egli continuando a camminare sottopone ad ulteriore stiramento capsula e legamenti. L’instabilità articolare aumenta e le superfici articolari urtano contro l’osso adiacente. Si verifica fibrillazione cartilaginea, frammentazione osteocondrale e, anche, fratture ossee. La distruzione osteoarticolare comporta una risposta infiammatoria con iperemia ed edema; l’osso diventa osteoporotico. Ulteriori traumi aggravano la disintegrazione e la dislocazione delle articolazioni. Il processo distruttivo diventa cronico e si determina un vero circolo vizioso. Clinicamente, il paziente si presenta con un piede deformato e riferisce un trauma locale avvenuto qualche settimana prima. L’esame obiettivo rivela la presenza di edema infiammatorio e, addirittura, la relativa eseguita assenza di dolore. L’articolazione colpita è sublussata. I polsi arteriosi sono presenti ed esistono i sintomi della neuropatia periferica (anestesia, areflessia, anidosi, ecc…). Talvolta, è presente un’ulcera perforante plantare .
Nella neuroartropatia diabetica si distinguono una fase attiva di sublussazione e distruzione articolare ed una fase di ricostruzione osteoarticolare. Il quadro radiologico è caratteristico.
In presenza di un’infezione a rischio di exitus o di perdita dell’arto sono necessari interventi di urgenza, con immediato sbrigliamento ed eliminazione di tutto il tessuto necrotico e dell’osso infetto, senza necessariamente ricercare subito la copertura cutanea. Le procedure demolitive vengono eseguite in caso di ulcerazioni croniche, necros e gangrena.
Il livello di amputazione va accuratamente valutato in funzione sia delle possibilità ortesiche o protesiche che offre il moncone residuo, sia della sua stabilità. Procedure ricostruttive possono rendersi necessarie in casi particolari e selezionati, soprattutto per correggere perdite cutanee, in particolare della superficie plantare.
Procedure correttive possono essere eseguite nel piede neuropatico, nel quale i sovraccarichi in un piede insensibile comportano rischio di ulcerazione e di infezione: in casi selezionati, in presenza di deformità strutturale e, se un trattamento ortesico appropriato è risultato inefficiente, va valutata l’opportunità di interventi di “correzione funzionale”, sia in presenza di ulcerazione che di cute integra.
Dott. G. CICERO
Presidente Nazionale del GISTIO
(Gruppo Italiano per lo Studio e Terapia delle Infezioni Osteoarticolari)
 nellattesa.it Settimanale d'informazione socio-sanitaria dell'A.N.I.O.
nellattesa.it Settimanale d'informazione socio-sanitaria dell'A.N.I.O.