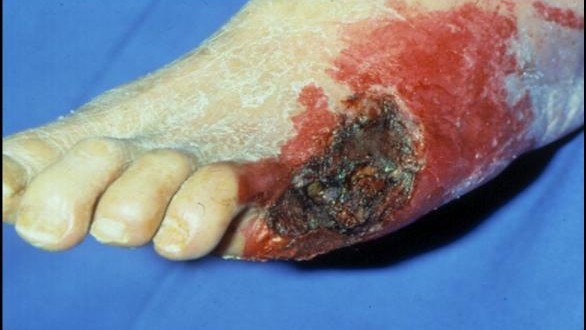
Un’ulcera infetta può provocare danni tali da mettere a repentaglio non solo il salvataggio dell’arto, ma la vita stessa del paziente. Sono, quindi, importanti la tempestività e l’adeguatezza delle cure. Il piede diabetico assume oggi un ruolo sempre più rilevante, essendo responsabile del maggior numero dei ricoveri ospedalieri per i diabetici e degli enormi costi per la sua gestione. Un’ulcera del piede in un paziente diabetico può rappresentare un rischio per il pericolo di sviluppare condizioni gravi tali da minacciare, in ultimo, l’amputazione del piede stesso.
Basti pensare che, secondo l’OMS, circa il 15% dei diabetici andrà incontro nella sua vita ad un’ulcera del piede che richiederà cure mediche. Inoltre, nei diabetici sono eseguite più del 50% di tutte le amputazioni maggiori, cioè sopra la caviglia. Nell’ 84% dei casi l’amputazione è effettuata in conseguenza di un’ulcera del piede che si aggrava.
Quando si parla di piede diabetico? Con questa definizione si comprende un insieme di quadri patologici che hanno in comune la compromissione della funzione o della struttura del piede. Possiamo, quindi, parlare di piede diabetico neuropatico, ischemico ed infetto. Il piede diabetico neuropatico si ha quando si verifica un’alterazione sia a carico dei nervi sensitivi, sia dei nervi motori, ma, anche, di quelli vegetativi. Un aspetto particolare del piede diabetico neuropatico è il cosiddetto piede di Charcot. È un’infezione molto grave che si accompagna sempre alla presenza di neuropatia diabetica. Se ignorata e non curata fin dall’inizio, tale infezione porta a deformità tali da procurare ulcere non guaribili e, alla fine, all’amputazione dell’arto. Il piede ischemico, al contrario, è caratterizzato da una condizione di arteriopatia ostruttiva periferica. In questo quadro morboso, si possono verificare diverse condizioni patologiche che, intersecandosi tra loro, possono determinare quadri clinici ancora più complessi.
Il piede diabetico infetto è, senza dubbio, la condizione più grave. Un’ulcera infetta può provocare danni tali da mettere a repentaglio non solo il salvataggio d’arto, ma la vita stessa del paziente. L’infezione s’instaura, nella maggior parte dei casi, su un’ulcera aperta da molto tempo e non adeguatamente curata. E’ possibile, sulla base delle caratteristiche di gravità, distinguere due tipi di lesioni infette: il piede diabetico acuto e il piede diabetico cronico. E’ importante rilevare che, di fronte ad un paziente con piede “acuto”, la rapidità d’intervento è la discriminante per salvare sia il piede, sia il paziente. Da un punto di vista puramente clinico, le condizioni che vanno sotto il nome di “piede diabetico acuto” e che necessitano di un interevento chirurgico urgente, sono tre: l’ascesso e il flemmone, la fascite necrotizzante e la gangrena umida o gassosa.
Un riferimento speciale merita l’osteomielite, un’ulteriore complicazione di un piede diabetico infetto. È un’infezione che si instaura sia per contiguità da un focolaio di infezione di un’ulcera, sia per l’esposizione dei segmenti ossei nelle lesioni più gravi. Il problema principale dell’osteomielite è scegliere tra una terapia antibiotica prolungata o una terapia chirurgica (scelta terapeutica). Le opinioni sulla terapia più efficace nei riguardi dell’osteomielite non sono del tutto concordi, anche se la letteratura indica la chirurgia come la soluzione più efficace per eliminare l’infezione.
La nostra U.O.C. di Chirurgia vascolare dell’Azienda Ospedaliera “Villa Sofia – Cervello” di Palermo, fin dalla sua istituzione (avvenuta nel 1994), si è occupata di piede diabetico, acquisendo una conoscenza sempre più approfondita del problema. Nello specifico, il reparto si occupa del piede diabetico da un punto di vista chirurgico. I pazienti che afferiscono all’ambulatorio per una lesione della cute sono, innanzitutto, sottoposti ad un controllo “vascolare” e ad una valutazione clinica della lesione. Quindi, si esegue sempre una pulizia chirurgica (debridement) della lesione, secondo un protocollo di preparazione della parte lesa (principi della “wound bed preparation”). Si utilizzano di routine, a questo proposito, le medicazioni avanzate e, non ultima, la pelle sintetica (sostituti dermici), per la cura di quelle lesioni che fanno perdere liquidi e che non riescono a rimarginarsi. Nel caso il paziente sia un vasculopatico grave e che richieda un intervento chirurgico per essere rivascolarizzato, sulla base del suo quadro clinico, si decide se ricorrere a un intervento con procedura endovascolare – quindi, agendo dall’interno delle arterie – o con la chirurgia tradizionale.
Nell’esperienza conseguita presso l’Unità Operativa, si sono ottenuti risultati soddisfacenti con entrambe le procedure. Si ritiene, però, che, nel caso di lesioni cutanee gravi e di patologie importanti che colpiscono le arterie principali della gamba, le possibilità di successo siano maggiori con un by pass femoro-distale (by pass che, partendo dall’arteria femorale, arriva su uno dei vasi di gamba vicino alla caviglia) rispetto a un tentativo di ricanalizzazione dei vasi della gamba. È chiaro che molto dipende dall’esperienza degli operatori e che, comunque, il buon senso e l’esperienza devono sempre guidare nel porre l’indicazione corretta.
Dott. Maurizio Finocchiaro
Dirigente Medico dell’Unità Operativa Complessa Chirurgia Vascolare dell’Azienda Ospedali Riuniti Villa Sofia–Cervello Palermo
 nellattesa.it Settimanale d'informazione socio-sanitaria dell'A.N.I.O.
nellattesa.it Settimanale d'informazione socio-sanitaria dell'A.N.I.O.