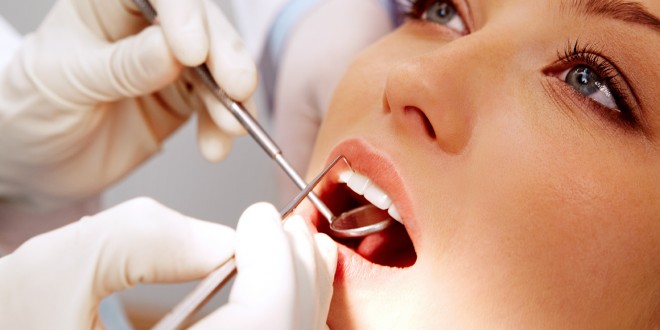
La carie dentaria è una malattia degenerativa dei tessuti duri del dente (smalto, dentina) su base infettiva, che si origina dalla superficie e procede in profondità, fino alla polpa dentale. A causarla sono i comuni microrganismi operanti nel cavo orale, principalmente quelli presenti nel dente nella forma di placca batterica. Se non si svolgono le comuni pratiche di igiene orale, i batteri riescono a dissolvere la matrice minerale e organica che costituisce il dente, creando lesioni. La carie, quando è limitata allo smalto e agli strati superficiali della dentina, si presenta asintomatica. È diagnosticabile solo dal medico con ispezione diretta o tramite esame radiografico. Il sintomo principale è il dolore, che compare, però, quando il processo è molto profondo, interessando la polpa del dente stesso.
La carie rimane una delle patologie croniche più diffuse a livello mondiale. In Italia, a livello giovanile, nel 2006 i dati indicano una prevalenza di circa il 30% a 4 anni e circa il 50% a 12 anni. Peraltro, i dati sottostimano la presenza della patologia, poiché le rilevazioni sono normalmente eseguite attraverso esame visivo, mentre per una diagnosi precisa, sarebbe indicato associare l’esame radiografico. Si tratta di una malattia causata da molteplici fattori che sono essenzialmente quattro, batteri, zuccheri, fattori predisponenti, tempo. Il trattamento prevede l’asportazione del tessuto infetto e la sua sostituzione con materiale adatto al restauro, nel caso di coinvolgimento pulpare avanzato, l’asportazione del tessuto pulpare e la sua sostituzione. Nel caso dei fattori predisponenti, sono interessate soprattutto le caratteristiche strutturali dei denti. La presenza di denti con solchi molto accentuati o di affollamento dentario causa il ristagno di residui alimentari e della placca batterica, che sono i fattori scatenanti della carie. Alcune condizioni fisiologiche come la gravidanza e l’allattamento predispongono alla carie a causa di modificazioni ormonali che alterano la qualità della saliva. Quest’ultima è resa più viscosa, aumentando così l’adesività dei batteri al dente. In un dente nelle condizioni di salute normale, i batteri presenti nel cavo orale devono prima penetrare attraverso lo smalto, barriera naturale a matrice cristallina altamente mineralizzata, che in presenza di acidità può, però, rendersi più debole. I batteri, nutrendosi dei residui alimentari (principalmente zuccheri) producono metaboliti a pH acido che determinano dei varchi nello smalto. In questo modo, lo smalto assume un aspetto poroso (white spots) e si parla, in questi casi, di carie superficiale, sempre asintomatica. Quando lo smalto è totalmente oltrepassato, i batteri trovano la dentina, che è un tessuto con maggiore contenuto organico, attraversato da canali microscopici detti tubuli. In questa fase il processo carioso può procedere più speditamente e il dente diviene cavo, se la matrice dentinale è completamente distrutta. Questo spiega perché si ritrovano tipicamente cavità ampie in dentina con accessi coronali smaltei molto limitati. Nel momento in cui il processo carioso si avvicina alla polpa, i batteri e i prodotti tossici del processo di degradazione attraverso i tubuli dentinali possono attivare processi infiammatori, e compare la sintomatologia dolorosa vera e propria (pulpite). Esistono difetti dello smalto dovuti a deficit nel processo di formazione del dente (odontogenesi) o, più frequentemente, quando in seguito all’abbassamento della gengiva per cause naturali (età) o patologiche (parodontopatia) si viene ad esporre la dentina radicolare. I batteri, così, possono attaccare subito lo strato più debole del dente, portando a processi cariosi più rapidi e più difficili da curare, con frequente recidiva. I batteri che vivono nella bocca, devono prima aderire alle superfici orali (mucose o dentarie). Il Lactobacillo acidofilus possiede tale caratteristica, producendo una matrice di mucopolisaccaridi su cui inizia a proliferare indisturbato lo Streptococco mutans responsabile della produzione degli acidi e dell’erosione dello smalto. Quindi spazzolare i denti dopo i pasti, impedisce alla placca di organizzarsi e di aderire ai denti. Infatti, quando la lesione giunge in prossimità della polpa, compaiono i sintomi della malattia. I batteri producono enzimi e sostanze tossiche che diffondono attraverso i tubuli dentinali, direttamente collegati alle strutture vascolo-nervose presenti nella polpa. Se non si cura la lesione cariosa, tali sostanze tossiche diffondono fino all’organo dentino-pulpare. A questo punto la sintomatologia diventa viva e assume le caratteristiche tipiche dell’odontalgia. I sintomi specifici sono il dolore diffuso a tutta l’emiarcata dentaria senza possibilità di distinzione del dente dolente, e il dolore esacerbato dagli stimoli chimici e fisici. In questo stadio la polpa è infiammata ed è aumentato il suo volume per dilatazione delle arterie per iperemia (aumento del sangue) per facilitare l’arrivo delle cellule immunitarie. Dopo questa fase che può durare da poche ore a parecchi giorni, si ha spesso la scomparsa dei sintomi dolorosi, in quanto, la polpa essendo contenuta in un contenitore rigido, va incontro a ischemia e necrosi pulpare. Il processo infettivo a questo punto tenderà a spostarsi oltre il dente, provocando infiammazioni periapicali croniche (granuloma) o acute (parodontite apicale acuta). Importantissimo è evidenziare, che a questo stadio, i batteri diffondono in circolo creando delle condizioni molto rischiose, sia per l’apparato cardiocircolatorio, sia per altri organi, come cervello, reni, polmoni, articolazioni, ecc. Inoltre soggetti defedati, se non opportunamente trattati rischiano il decesso.
Dott. Andrea Mortillaro
Medico odontoiatra
 nellattesa.it Settimanale d'informazione socio-sanitaria dell'A.N.I.O.
nellattesa.it Settimanale d'informazione socio-sanitaria dell'A.N.I.O.